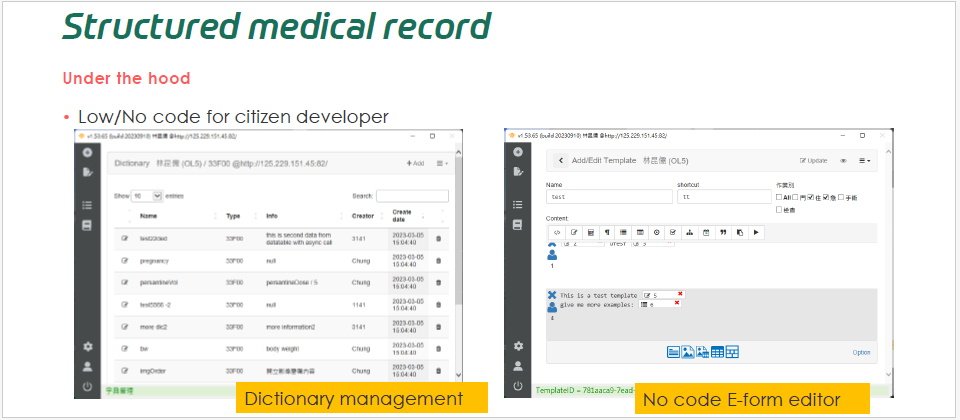
在去年一場病歷結構化演講中,林口長庚紀念醫院核子醫學部主治醫師林昆儒揭露自家醫院的低程式碼表單設計工具,供臨床各科用來設計所需的結構化病歷表單。(圖片來源/長庚醫院)
「結構化病歷」是這2年許多醫院CIO常常提起的熱門關鍵字。因為AI技術的出現,催生不少智慧醫療應用,醫院也體會到智慧醫院的可能性。但要進一步擴大應用時,醫院才發現許多關鍵資訊,還藏在原本的文字敘述病歷中。為了擴大規模、發展更深層的智慧醫療應用,他們得要從這些病歷中,抽取出新的病歷資訊才行,因此掀起了新一波醫療資料結構化需求。
病歷資料來源廣泛,文字類病歷是結構化重點
對醫院來說,病歷結構化一直是項大工程。因為,病歷資料很多種,涵蓋層面廣泛,包括檢驗報告、檢查報告、生理資訊、個人健康資訊、個人健康習慣、過去就醫歷程與記錄,還有藥物資訊等。這些病歷記錄內容,又可分為醫學影像、影音、數值和文字資訊,其中,文字資訊還可細分為表格表單和描述性資料兩種架構。
不只資料本身多樣,這些病歷還牽連不少重要的醫療資訊系統,從常見的門診、住院、急診和醫囑系統,到更專精的生化病歷檢驗報告系統、生理資訊系統、各臨床科別檢查系統和藥物管理系統,以及麻醉、手術、護理、病理、營養、個案管理和處理醫學影像的影像儲傳系統(PACS)等都在影響範圍內。
在這之中,生化檢驗和生理數據等病歷資料,是結構化技術門檻最低的種類。因為,這類資料因健保申報制度,早年就已數位化和自動化,大多採結構化架構,因此結構化門檻低。但描述性的文字報告病歷,過去以來並非以結構化方式記錄,因此成為許多醫院推動結構化的目標。
病歷結構化不只益於臨床應用,對IT也有好處
雖然病歷資料多樣複雜,但對醫院而言,病歷結構化可帶來不同的幫助。
振興醫院心臟醫學中心心臟血管內科主治醫師暨資訊室主任陳冠群就點出,病歷結構化可系統性地規範、定義和歸類臨床資訊,這些結構化數據,能簡化後續分析應用成本,尤其是資料清洗,減少了AI應用開發所需的人力和時間。
對臨床第一線人員來說,結構化的病歷資料,可用來統計、追蹤、計算、標註和可視化呈現特定的趨勢,有助於跨職類人員的溝通協作,還能更即時處理臨床業務。感染控制、特定病患的篩選與管理,以及醫療品質的目標設定、追蹤和預警都是應用的一種。
而且,結構化的病歷資料,還能加速臨床照護儀表板的設計。這類儀表板可用來偵測異常數值、發出預警通知,讓醫護人員適時介入治療。這些是病歷結構化對臨床面的好處。
對醫院IT來說,病歷結構化也有幫助。因為,資料在源頭透過表單式結構化處理,可簡化IT人員後續資料撈取上的繁瑣工作,節省原本許多需要寫程式執行的資料分析流程。
為何推動病歷結構化不容易
資料結構化的方法有好幾種,最常見的是採用表單式工具,在資料輸入源頭,就先以表單式的結構化規格儲存。還有一種方法是使用資料湖工具,就算原始資料非結構化,也能儲存,並在輸出時,透過程式轉換為結構化資訊。
在臺灣,大多數醫院病歷結構化的主流做法是導入表單工具,來讓醫事人員以表單格式填寫病歷資料。但,這個做法要讓第一線使用者買單,還不容易。
因為,要將病歷中原本自由書寫的描述性文字欄位,改為表單式,光是在表單設計過程,就需要臨床人員額外花時間,配合找出需要結構化的關鍵資訊。這個額外工作,很容易引起臨床人員反彈。再來,改採表單式欄位,會打破醫師使用者書寫病歷的習慣。因為,醫師得要將原本流暢書寫的一句話,拆分成好幾個部分,來進行個別記錄或歸類,甚至還要選取關鍵字。這種作法,容易中斷醫師思緒,而且在資料閱讀上,也未必友善。
對醫院IT而言,如何根據已知需求和未來可能需要的未知需求,來正確地將病歷資料結構化,也是一大挑戰。
有效推動病歷結構化還有幾種方法
因此,如何兼顧臨床使用者需求和結構化資料收集目的,成為醫院推動資料結構化的重要課題。
除了在組織上,成立由臨床人員和醫院IT組成的推動小組,臺大醫院病歷資訊室主任莊秋華認為,團隊得先聚焦病歷結構化的臨床目的,也就是找出臨床痛點,接著凝聚醫療專業共識,找出需要結構化且適合用於表單形式的資料欄位。因為,病歷結構化雖是輔助資料收集的好幫手,但不代表所有病歷資料都適合用結構化方式來解決臨床問題。
有了共識,再來就是設計表單,將共識轉換為病歷格式,並搭配臨床作業流程來設計。完成後,就能交給IT來建置或修改病歷系統表單程式。由於表單式紀錄會影響原本醫師對病人病況的觀察記錄,若全面改為表單欄位,不只會改變醫師書寫習慣,也難以完整呈現病人病況。但若為追求完整性,導致表單上需要輸入的欄位過多,也會帶給第一線醫護困擾。因此,她提醒,醫院設計結構化病歷表單時,需兼顧實用性,要能充分反映病人狀況,可採取部分結構化,部分自由書寫的形式。
此外,還有一種病歷結構化解法是導入表單設計工具,讓臨床人員自助式設計表單。推動長庚體系醫院病歷結構化的林口長庚紀念醫院核子醫學部主治醫師林昆儒就分享,他們自2015年開始籌畫病歷結構化,當時考量,若由IT部門根據臨床需求、一一設計上百張表單,太耗工費時,因此決定導入低程式碼表單編輯器,來讓臨床單位自行設計符合病歷審查條件的表單。
後來,為兼顧醫師書寫習慣,他們改良這套工具,改採主表單和子表單兩層式設計,讓醫師可在主表單自由書寫病歷記錄,另透過快捷鍵或點選,快速調用結構化的子表單,來進行更細緻的輔助記錄。完成後,系統會自動生成子表單的內容摘要,回饋到主表單上,其他結構化資料則會傳送至資料倉儲,以便後續應用。這就是兼顧臨床使用者需求和結構化資料收集的一種作法。
一樣是先鎖定要解決的臨床痛點,振興醫院對如何找出最關鍵、最值得優先投入結構化的資料,還有另一種切入角度。比如可先衡量數據的臨床價值,結構化後,能否用來強化照護、提高診斷品質或優化醫療流程,另也可思考數據的多樣性,也就是同一批結構化數據,能否發展更多種類的應用、在多個科別中使用。其他還有數據的真實性,也就是找出明確、不必再後續處理或判斷的數據,更不能是意義模糊的數據結構。
數據結構化所衍生的資料儲存成本也很重要,若數據產量很大,就得考量儲存方式的開銷。此外,醫院也需思考,結構化數據是否來源多處,比如要解決一個臨床題目,可能需要好幾種不同來源的數據,要是數據取得難度高,結構化就會很辛苦。
LLM也許是另一種資料分析選擇
病歷資料結構化並非推動智慧醫療應用的唯一選擇。尤其,這2年以大型語言模型(LLM)為基礎的生成式AI崛起,可用模型和工具也越來越普及,LLM強大的文字閱讀和分析能力,能快速消化非結構化的長篇文字內容,還能根據使用者指令,來解析、摘要特定內容。
這讓醫院開始思考,LLM是否意味著,醫院可用來分析非結構化的病歷文字內容?甚至是,病歷資料是否不必結構化,就能靠LLM分析、解答?這是許多醫院正在探究的議題。
熱門新聞
2026-02-11
2026-02-11
2026-02-09
2026-02-10
2026-02-10
2026-02-06
2026-02-10
2026-02-10